МОНОХОРИАЛЬНАЯ МНОГОПЛОДНАЯ БЕРЕМЕННОСТЬ
Макацария Н.А. Дата публикации на сайте: 2014-08-14 Доступна также в печатной версии журнала Резюме | Полный текст | Скачать в PDF
Резюме:
В статье описывается понятие монохориальной многоплодной беременности, актуальность и эпидемиология данной темы, а также осложнения течения беременности и родов при монохориальной двойне.
MONOCHORIONIC MULTIPLE PREGNANCY
Makatsariya N.A.
irst Moscow State Medical Sechenov University of the Ministry of Health Russian Federation
Abstract: the article describes the concept of monochorionic multiple pregnancies, the relevance and epidemiology of the topic, as well as complications in pregnancy and delivery in monochorionic twins.
Key words: monochorionic twins, multiple pregnancy, complications of monochorionic multiple pregnancy
Ключевые слова: монохориальная двойня, многоплодная беременность, осложнения монохориальной многоплодной беременности.
Монозиготные близнецы возникают из одной зиготы. Зародыш расщепляется на две генетически идентичные половины, которые имеют одинаковый генотип. В зависимости от дня, когда произошло расщепление, возникает тот или иной вид двойни (см. рис. 1).
 | Рисунок 1: Образование монохориальной двойни. |
Многоплодной называется беременность, при которой интракорпорально развиваются две и более зиготы и/или одна, но разделившаяся зигота; причем, зиготы могут быть образованы как в одном, так и в разных овуляторных циклах, вне зависимости от количества плодов/новорожденных к концу беременности/родов.
Тема многоплодной беременности в настоящее время является крайне актуальной в связи с увеличением ее распространенности, в т.ч. и в результате широкого внедрения вспомогательных репродуктивных технологий. Интересно отметить, что растет количество не только дизиготных, но монозиготных двоен. Монозиготная двойня после применения вспомогательных репродуктивных технологий возникает в 0,6-12,5% случаев, по разным данным, а соответственно в результате этого увеличивается и количество монохориальной многоплодной беременности. Многоплодная беременность составляет примерно 3% в структуре рождения и 14% в структуре перинатальной смертности [14,25,33,35,45,49,52,53,60]. Начиная с 1950-х по 1970-е г.г. наблюдался резкий спад многоплодия. До 1998 г. количество двойни и тройни постепенно повышалось, после чего количество тройни стало резко снижаться, а количество двойни продолжило статистически увеличиваться. Число дизиготной двойни стало увеличиваться в результате увеличения возраста матери. Развитие методов лечения бесплодия (применение стимуляции овуляции), вызывающих множественные овуляции, также привело к увеличению числа многоплодия. После применения вспомогательных репродуктивных технологий двойни рождались в 20--30% случаев, а тройни – в 30--40%. Начиная с 2000 г. это процентное соотношение изменилось в результате выполнения операции редукции одного плода. В 2006 г. частота многоплодных родов составила 32,2 на 1000. Подсчитали, что дети из двойни в пять раз чаще гибнут в течение первого месяца жизни, чем дети от одноплодной беременности, а дети из тройни – в 15 раз чаще. Чем старше женщина, тем больше у нее вероятность забеременеть двойней. 20% родов среди женщин, которым за 45 лет, составили роды двойней, и только 2% среди женщин в возрасте от 20 до 24 лет.
Многоплодная беременность, особенно после экстракорпорального оплодотворения и при наличии осложненного акушерскогинекологического анамнеза, характеризуется более высоким риском возникновения разнообразных осложнений – повторные потери плода, гестозы, тромбозы, геморрагии и т.д.
Ни в одной другой специальности клиническая ситуация не изменяется с такой быстротой, как в акушерстве, когда тактика ведения пациенток может в мгновение стать противоположной. Это в особенной степени относится к такой сложной, с точки зрения ведения, беременности, как многоплодная.
К одному из наиболее неблагоприятных вариантов многоплодия относится монохориальная беременность. Из всех двоен беременность монохориальной двойней составляет 20-30%. Как уже было сказано, количество таких беременностей стало увеличиваться в связи с широким внедрением вспомогательных репродуктивных технологий.
К рискам появления монозиготной двойни, в т.ч. и монохориальной двойни после применения вспомогательных репродуктивных технологий, относятся:
– стимуляция овуляции;
– деформация блестящей оболочки яйцеклетки;
– затвердение блестящей оболочки яйцеклетки;
– изменения в питательной среде;
– разделение имплантированного эмбриона.
Диагностика такой беременности после применения вспомогательных репродуктивных технологий основана на трансвагинальном ультразвуковом исследовании, гистологическом исследовании плаценты, и такой диагноз мы можем поставить, если известно, что был перенос одного эмбриона.
Vitthala и соавт. в 2009 г. [54] провели исследование метаанализом и сделали выводы о том, что:
– частота монозиготной двойни после применения вспомогательных репродуктивных технологий составила 0,9%;
– частота спонтанной монозиготной двойни составила 0,4% (т.е. даже меньше, чем после применения вспомогательных репродуктивных технологий);
– перенос бластоцисты (т.е. пятые сутки после оплодотворения) увеличивает риск в 4 раза;
– ИКСИ (т.е. введение сперматозоида непосред-ственно в цитоплазму ооцита) увеличивает риск в 2 раза.
Возвращаясь непосредственно к проблеме монохориальной беременности, следует сказать, что перинатальная заболеваемость при многоплодной беременности выше, чем при одноплодной, а перинатальная заболеваемость при монохориальной беременности выше, чем при бихориальной. Риски при монохориальной двойне связаны, в первую очередь, с синдромом фето-фетальной гемотрансфузии (10-20%), дискордантным развитием (25-67%), преждевременными родами и неврологической патологией у плодов. [6,12,15,29-32,38,39].
В таблице 1 показана сравнительная характеристика осложнений при моно- и бихориальной двойне. Видно, что и синдром задержки развития плодов, и перинатальная смертность выше при беременности с одной плацентой.
Таблица 1. Сравнительная характеристика осложнений при моно- и бихориальной двойне [Z. Russel с соавт. 2007, Y. Gao с соавт. 2011, N.S. Fox с соавт. Am. J. Perinatol., 2011].
| Показатель | МХ (%) | БХ (%) |
|---|
| Дискордантное развитие | 11 | 12 | | Синдром задержки роста одного плода | 12-25 | 5 | | Перинатальная смертность | 11,6 | 5 |
В случае смерти одного из плодов при монохориальной беременности второй плод погибает в 26% случаев. Причина гибели – недоношенность, так как вследствие выделения цитокинов и простагландинов нефункционирующей частью плаценты умершего плода начинается преждевременная родовая деятельность. В случае рождения второго плода живым высок риск развития неврологических нарушений (18-50%).
Внутриутробное переливание крови плоду, продолжающему развиваться, позволяет предотвратить его гибель, если это переливание проведено в течение первых 24 ч. от момента гибели второго плода, также проводится лигирование пуповины погибшего плода. В связи с этим ранняя диагностика количества хорионов и амнионов позволяет предвидеть возможные осложнения и провести своевременную профилактику с целью снижения неблагоприятных исходов, связанных с монохориальной беременностью. Оптимальный срок для определения хориальности при ультразвуковом исследовании – 11-14 нед., так как после 15 нед. беременности возможность диагностики снижается. Воротниковый отек при монохориальной двойне является не столько признаком хромосомных аномалий у плодов, сколько ранним прогностическим признаком развития тяжелого синдрома фето-фетальной гемотрансфузии [41,51].
От осложнений беременности и родов в год погибает примерно 1 млн женщин. По данным ВОЗ, в развитых странах материнская смертность составляет менее 1%, и наоборот, абсолютное большинство случаев происходит в Азии и Африке (примерно 90%) и других развивающихся странах (10%). Таким образом, получается, что в развивающихся странах гибнет 1 из 48 беременных женщин, а в развитых – 1 из 1800.
По сравнению с одноплодной беременностью при многоплодии все осложнения беременности происходят чаще. Современные авторы допускают мнение о том, что многоплодная беременность сама по себе предрасполагает к материнской смертности.
Частота возникновения осложнений, приводящих к гибели матери при многоплодной беременности, увеличена. К таким осложнениям относятся массивные кровотечения, сепсис, эклампсия, роды при наличии механического препятствия для прохождения плода, эмболия, обусловленная анестезией, и такая косвенная причина, как анемия.
Самое частое осложнение при монохориальной двойне – синдром фето-фетальной гемотрансфузии, который встречается у 10% монохориальных двоен, и при отсутствии лечения смерть хотя бы одного плода наступает в 95% случаев [16,40].
Прогнозировать синдром фето-фетальной гемо-трансфузии возможно при монохориальной двойне, если пол плодов одинаковый (в тех случаях, когда диагностика хориальности затруднена), и когда имеет место разница в количестве амниотический жидкости у плодов. Недавно было показано, что синдром фето-фетальной гемотрансфузии может осложнять и беременность бихориального типа в тех случаях, когда имеется сращение двух плацент и тонкая перегородка между ними. По данным Lewi [29], синдром фето-фетальной гемотрансфузии является одной из наиболее частых причин потерь при монохориальной беременности, особенно в сроке до 24 нед. беременности. Наиболее эффективным методом лечения данного синдрома является фетоскопическая лазерная коагуляция анастамозов, при котором устраняется причина появления трансфузии [22,47,48]. Однако существует и другой способ лечения – амниоцентез, который убирает лишь следствие заболевания [46].
Другим серьезным осложнением монохориальной двойни являются преждевременные роды [36]. Как прогнозировать? Сама многоплодная беременность является фактором риска преждевременных родов, важно хорошо знать анамнез женщины (преждевременные роды в анамнезе, операции на шейке матки и т.д.). При помощи ультразвука обязательно оценивается длина шейки матки. В мире применяется метод по определению плодового фибронектина. Схема в данном случае такая: при положительном тесте на плодовый фибронектин производится трансвагинальное ультразвуковое исследование, если длина шейки матки менее 2,5 см, риск максимален и роды возможны в течение одной недели (см. рис. 2). Тест на плодовый фибронектин наиболее точен в прогнозировании преждевременных родов, наиболее ценен для выявления женщин с высоким и низким риском преждевременных родов, сочетание теста на плодовый фибронектин и измерение длинны шейки матки считается наиболее правильной тактикой диагностики преждевременных родов у женщин высокого риска.
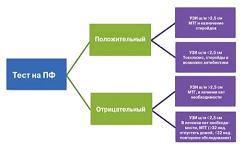 | Рисунок 2: Схема прогнозирования преждевременных родов при многоплодной беременности. |
Плодовый фибронектин – гликопротеин, который находится в плодовых оболочках, децидуальном слое и амниотической жидкости и является молекулой адгезии (т.е. связывает развивающийся эмбрион и внутреннюю поверхность матки). С момента имплантации в норме плодовый фибронектин имеется в шеечном секрете, но после 22 нед. его обнаружение указывает на нарушение во взаимосвязи между оболочками и децидуальным слоем и, следовательно, на возможность преждевременных родов.
Для профилактики преждевременных родов в мире применяют вагинальный микронизированный прогестерон. Его применение возможно вплоть до 36 нед. беременности (по мировым данным), в России его применяют до 25 нед. беременности.
В норме продолжительность беременности при многоплодии меньше, чем при одноплодной беременности. Распространенное мнение о том, что легкие плодов при двойне созревают раньше, всё-таки остается дискутабельным. В различных исследованиях показано, что после 37--38 нед. беременности уровень перинатальной заболеваемости при двойне снижается. Luke и его коллеги, исследуя 163 женщины с многоплодной беременностью, показали, что наилучший исход, с точки зрения перинатального благополучия, наблюдался у тех женщин, которые родоразрешились в сроке от 35 до 38 нед. беременности [30,31]. В другом исследовании было показано, что реже всего перинатальная гибель при двойне наблюдалась при родоразрешении в сроке 38 нед. беременности. Сheung и его коллеги сравнили заболеваемость и смертность детей из многоплодной и одноплодной беременностей, рожденных в сроке от 29 до 37 нед. беременности, и обнаружили, что показатели как заболеваемости, так и смертности при многоплодной беременности ниже [12]. К проблеме определения оптимального срока родоразрешения многоплодной беременности следует подходить сугубо индивидуально, основываясь на состоянии, как матери так и плодов. Пролонгирование беременности до 38 нед. возможно только в том случае, когда при тщательном обследовании патологии не обнаруживаются.
При наличии моноамниотической двойни ситуация с выбором времени родоразрешения сложнее. В связи с высоким риском перинатальной гибели родоразрешение показано в более ранние сроки беременности, чем при биамниотической двойне. Гибель плодов при моноамниотической двойне в основном обусловлена переплетением пуповин. Несмотря на широкое применение диагностической техники, все же невозможно предвидеть гибель плодов в каждом случае. Такая беременность требует более частого наблюдения, и в сроке 32--34 нед. беременности следует выработать тактику дальнейшего ведения или выбрать метод родоразрешения с целью предупреждения гибели плодов [19].
Выбор метода родоразрешения при двойне является достаточно сложной задачей. Логично, что кесарево сечение следует производить в случае срощенных близнецов и моноамниотических близнецов, так как имеется высокий риск осложнений. Большинство авторов полагают, что при моноамниотической двойне предпочтительным методом родоразрешения является кесарево сечение [1,5,7,9,11,20,42,43], но имеют место исследования, показывающие не осложненное течение родов через естественные родовые пути при моноамниотической двойне. В основном, показания к проведению кесарева сечения при двойне не отличаются от таковых при одноплодной беременности. Родоразрешение путем операции кесарева сечения также рекомендуется в случае, если первый плод находится в тазовом предлежании.
Головное предлежание обоих плодов встречается примерно в 40% случаев. При отсутствии осложнений со стороны матери и плодов в случае головного предлежания обоих плодов возможно проведение родов через естественные родовые пути. По поводу оптимального пути родоразрешения в случае, когда первый плод находится в головном предлежании, а второй – в тазовом, мнения расходятся [27,34]. Некоторые авторы, утверждая, что при родах через естественные родовые пути риск развития тяжелых осложнений у второго плода высок, предпочитают проведение кесарева сечения. В другом исследовании не было обнаружено статистически значимых различий между детьми, рожденными через естественные родовые пути и путем операции кесарева сечения. Armson и соавт. показали, что по сравнению с абдоминальным родоразрешением при родах через естественные родовые пути перинатальные осложнения для второго плода увеличивались втрое [3].
В акушерстве существует еще такое понятие, как комбинированное родоразрешение двойни, которое означает родоразрешение вторым плодом путем операции кесарева сечения после родов первым плодом через естественные родовые пути. Обычно к такой тактике родоразрешения прибегают не запланированно, для спасения второго плода, когда после рождения первого плода возникает экстренная ситуация [10,26,55]. Причиной проведения кесарева сечения на втором плоде может стать отслойка нормально расположенной плаценты, пролапс или предлежание пуповины, а также запущенное неправильное положение плода. В 2000 г. Wolff, описывая кесарево сечение на втором плоде, показал, что 2/3 таких случаев можно было избежать [59]. Wen и соавт., используя данные по многоплодным родам в США, обнаружили, что частота кесарева сечения на втором плоде увеличивается при наличии соматических заболеваний у матери, осложнений беременности и родов [56].
При наличии тройни большинство акушеров--гинекологов склоняются к выбору кесарева сечения, как способа родоразрешения. Несмотря на это, все же имеются данные, хоть и немного устаревшие, о хороших результатах родоразрешения через естественные родовые пути при беременности тройней [2,4,17,18,21,37,44,57]. Clarke и соавт. позднее показали, что при тройне благополучие исхода беременности в большей степени зависит от срока, нежели от пути родоразрешения [13]. Некоторые авторы полагают, что родоразрешение женщин с тройней в отдельных случаях возможно через естественные родовые пути. При этом уменьшается продолжительность послеродового пребывания женщины в стационаре, а также снижается риск развития послеоперационных осложнений.
На конгрессе по двойням в апреле 2012 г. во Флоренции один день был полностью посвящен родоразрешению монохориальной многоплодной беременности. Девиз этого дня был: «Primum non Nocere» (от латинского «Не навреди»). Все докладчики говорили о том, что монохориальную многоплодную беременность нужно родоразрешать оперативным путем. Большинство акушеров мира предпочитают родоразрешать монохориальную беременность путем операции кесарева сечения в первую очередь из--за опасности острого интранатального синдрома фето-фетальной гемотрансфузии.
При неосложненной монохориальной двойне оптимальным сроком родоразрешения является 37 нед. беременности, однако риск поздней антенатальной гибели плода/плодов при монохориальной двойне равен 1,5-2%.
Учитывая, что при многоплодной беременности имеет место гиперплацентоз, можно предполагать, что риск плацента-ассоциированных сосудистых осложнений много выше. Более того, наличие синдрома фето-фетальной гемотрансфузии может значительно ухудшать прогноз исходов монохориальной беременности. Поэтому при ведении такой беременности не следует забывать о повышенных рисках всевозможных осложнений. В любом случае многоплодной беременности к вопросу выбора тактики ведения, пути и времени родоразрешения следует подходить со всей серьезностью, обращая внимание на малейшие осложнения со стороны матери и плодов.
Литература/ References:
1. Adams D.M., Chervenak F.A. Intrapartum management of twin gestation. Clin. Obstet. Gynecol. 1990; 33: 52-60.
2. Alamia V. Jr., Royek A.B., Jaekle R.K., Meyer B.A. Preliminary experience with a prospective protocol for planned vaginal delivery of triplet gestations. Am. J. Obstet. Gynecol. 1998; 179: 1133-5.
3. Armson B.A., O Connell C., Persad V. et al. Determinants of perinatal mortality and serious neonatal morbidity in the second twin. Obstet. Gynecol. 2006; 108: 556-64.
4. Bakos O. Birth in triplet pregnancies. Vaginal delivery – how often is possible? Acta Obstet. Gynecol. Scand. 1998; 77: 845-8.
5. Beasley E., Megerian G., Gerson A., Roberts N.S. Monoamniotic twins: case series and proposal for antenatal management. Obstet. Gynecol. 1999; 93: 130-4;
6. Blickstein I. Maternal mortality in twin gestations. J. Reprod. Med. 1997; 42: 680-4.
7. Carr S.R., Aronson M.P., Coustan D.R. Survival rates of monoamniotic twins do not decrease after 30 weeks gestation. Am. J. Obstet. Gynecol. 1990; 163: 719-22.
8. Caspersen L.S. A discussant to paper by Laros R.K., Dattel B. J. Am. J. Obstet. Gynecol. 1998; 158: 1334-6.
9. Cetrulo C.L. The controversy of mode of delivery in twins: the intrapartum management of twin gestation (part I). Semin. Perinatol. 1986; 10: 39-43;
10. Chervenak F.A., Johnson R.E., Berkowitz R.L., Hobbins J.C. Intrapartum external version of the second twin. Obstet Gynecol. 1993; 62: 160-5.
11. Chervenak F.A., Johnson R.E., Youcha S. et al. Intrapartum management of twin gestation. Obstet. Gynecol. 1985; 65: 119-24.
12. Cheung Y.B., Yip P., Karlberg J. Mortality of twins and singletons by gestational age: a varying-coefficient approach. Am. J. Epidemiol. 2000; 152: 1117-19.
13. Clarke J.P., Roman J.D. A review of 19 sets of triplets: the positive results of vaginal delivery. Aust. NZ J. Obstet. Gynaecol. 1994; 34: 50-3.
14. Collins J. Global epidemiology of multiple birth. Reprod Biomed. 2007; 15 (3): 1472.
15. Di Renzo G.C. The Joint 2nd World Congress on Twin Pregnancy a global perspective. The 14th Congress of the International, Society Twin Study. Florence, Italy. 1-4th April 2012.
16. Dickinson J.E., Evans S.F. The progression of disease stage in twin-twin transfusion syndrome. J. Matern. Fetal. Neonatal. Med. 2004; 16: 95-101.
17. Dommergues M., Mahieu-Caputo D., Mandelbrot L. et al. Delivery of uncomplicated triplet pregnancies: is the vaginal route safer? A case-control study. Am. J. Obstet. Gynecol. 1995; 172: 513-17.
18. Dubecq F., Dufour P., Vinatier D. et al. Rewiew of the literature , and a case report with vaginal delivery. Eur. J. Obstet. Gynecol. Reprod. Biol. 1996; 66: 183-6.
19. Friedman S.A., Schiff E., Kao L. et al. Do twins mature earlier than singletons? Results from a matched cohort study. Am. J. Obstet. Gynecol. 1997; 176: 1193-6.
20. Griffith H.B. Monoamniotic twin pregnancy. Br. J. Clin. Pract. 1986; 40:294-7.
21. Grobman W.A., Peaceman A.M., Haney E.I. et al. Neonatal outcomes in triplet gestations after a trial of labor. Am. J. Obstet. Gynecol. 1998; 179: 942-5.
22. Hecher K., Plath H., Bregenzer T., Hansmann M., Hackeloer B.J. Endoscopic laser surgery versus serial amniocenteses in the treatment of severe twin-twin transfusion syndrome. Am. J. Obstet. Gynecol. 1999; 180: 717-24;
23. Huber et al. Obstet Gynecol. 2006.
24. Ismajovich B., Confino E., Sherzer A. et al. Optimal delivery of nonvertex twins. Mt. Sinai J. Med. 1985; 52: 106-9.
25. ISTAT. 2003.
26. Kelsick F., Minkoff H. Management of breech second twin. Am. J. Obstet. Gynecol. 1982; 144: 783-6.
27. Laros R.K., Dattel B.J. Management of twin pregnancy; the vaginal route is still safe. Am. J. Obstet. Gynecol. 1998; 158: 1330-8.
28. Leveno K.J., Quirk J.G., Whalley P.J. et al. Fetal lung maturation in twin gestation. Am. J. Obstet. Gynecol. 1984; 148: 405-11.
29. Lewi L., Jani J., Blickstein I. et al. The outcome of monochorionic diamniotic twin gestations in the era of invasive fetal therapy: a prospective cohort study. Am. J. Obstet. Gynecol. 2008; 199: 514.e1-514.e8.
30. Luke B., Minogue J., Witter F. et al. The ideal twin pregnancy: patterns of weight gain, discordancy, and length of gestation. Am. J. Obstet. Gynecol. 1993; 169: 588-97.
31. Luke B. Reducing fetal deaths in multiple births: optimal birthweights and gestational ages for infants of twin and triplet births. Acta Genet. Med. Gemellol. Roma. 1996; 45: 333-48.
32. Mari G., Roberts A., Detti L. et al. Perinatal morbidity and mortality rates in severe twin-twin transfusion syndrome: results of International Amnioreduction Registry. Am. J. Obstet. Gynecol. 2003; 189: 1314-19.
33. Maternal mortality. www.safemotherhood.org
34. Minakami H., Sato I. Reestimating date of delivery in multifetal pregnancies. J. Am. Med. Assoc. 1996; 275: 1432-4.
35. National Vital Statistics Reports. 2009; 57 (7).
36. Papiernik E., Keith L., Oleszczuk J.J., Cervantes A. What interventions are useful in reducing the rate of preterm delivery in twins? Clin Obstet Gynecol. 1998; 41:12-23.
37. Pheiffer E.L., Golan A. Triplet pregnancy. A 10-year review of cases at Baragwanath Hospital. S Afr. Med. J. 1979; 55: 843-6.
38. Pinborg A., DMSci, ISTS Florence. April 2012.
39. Quintero R., Kontopoulos E., Chmait R. The Joint 2nd World Congress on Twin Pregnancy a global perspective. The 14th Congress of the International, Society Twin Study. Florence, Italy. 1-4th April 2012.
40. Quintero R.A., Dickinson J.E, Morales W.J. et al. Stage-based treatment of twin-twin transfusion syndrome. Am. J. Obstet. Gynecol. 2003; 188:1333-40.
41. Quintero R.A., Morales W.J., Allen M.H., Bornick P.W., Johnson P.K., Kruger M. Staging of twin-twin transfusion syndrome. J. Perinatol. 1999; 19:550-5.
42. Rabinovici J., Barkai G., Reichman B. et al. Randomized management of second nonvertex twin: vaginal delivery or cesarean section. Am. J. Obstet. Gynecol. 1987; 156: 52-6.
43. Rodis J.F., McIlveen P.F., Egan J.F. et al. Monoamniotic twins: improved perinatal survival with accurate prenatal diagnosis and antenatal fetal surveillance. Am. J. Obstet. Gynecol. 1997; 177: 1046-9.
44. Ron-El R., Caspi E., Schreyer P. et al. Triplet and quadruplet pregnancies and managemant. Obstet. Gynecol. 1981; 57: 458-63
45. Sairam S., Costeloe K., Thilaganathan B. Prospective risk of stillbirth in multiple-gestation pregnancies: a population-based analysis. Obstet. Gynecol. 2002; 100: 638-41.
46. Saunders N.J., Snijders R.J., Nicolaides K.H. Therapeutic amniocentesis in twin-twin transfusion syndrome appearing in the second trimester of pregnancy. Am. J. Obstet. Gynecol. 1992; 166: 820-4.
47. Senat M.V., Deprest J., Boulvain M., Paupe A., Winer N., Ville Y. Endoscopic laser surgery versus serial amnioreduction for severe twin-to-twin transfusion syndrome. N. Engl. J. Med. 2004; 351: 136-44.
48. Sepulveda W., Wong A.E., Dezerega V., Devoto J.C., Alcalde J.L. Endoscopic laser surgery in severe second-trimestr twin-twin transfusion syndrome: a three-year experience from Latin American Center. Prenat Diagn 2007; 27 (11): 1033-8.
49. Skariah J., Jost S., Oleszczuk J.J., Blickstein I. et al. Conditions predisposing to maternal mortality in twins and singletons, US birth cohort 1989. Ginicol Pol. 2000; 71: 1299-306.
50. Taylor E.S. Editorial. Obstet. Gynecol. Surv. 1976; 31: 535-6.
51. Taylor M.J., Govender L., Jolly M., Wee L., Fisk N.M. Validation of the Quintero staging system for twin-twin transfusion syndrome. Obstet. Gynecol. 2002; 100:1257-65.
52. The Joint 2nd World Congress on Twin Pregnancy a global perspective. The 14th Congress of the International, Society Twin Study. Florence, Italy. 1-4th April 2012.
53. Thompson S.A., Lyons T.J., Makowski E.L. Outcomes of twin gestation at the University of Colorado Health Sciences center. J. Reprod. Med. 1987; 32: 328-39.
54. Vitthala et al. HRU 2009. meta-analysis, 27 included papers. ISTS Florence. April 2012.
55. Ware H.H. The second twin. Am. J. Obstet. Gynecol. 1971; 110: 865-73.
56. Wen S.W., Fung K.F., Oppenheimer L. et al. Occurrence and predictors of cesarean delivery for the second twin after vaginal delivery of the first twin. Obstet. Gynecol. 2004; 103: 413-19.
57. Wildschut H.I., van Roosmalen J., van Leeuwen E., Keirse M.J. Planned abdominal compared with planned vaginal birth in triplet pregnancies. Br. J. Obstet. Gynaecol. 1995; 102: 292-6.
58. Winn H.N., Romero R., Roberts A. et al. Comparison of fetal lung maturation in preterm singleton and twin pregnancies. Am. J. Perinatol. 1992; 9: 326-8.
59. Wolff K. Excessive use of cesarean section for the second twin? Gynecol. Obstet. Invest. 2000. 50: 28-32
60. Ziadeh S.M. Perinatal outcome in 41 sets of triplets. Gynecol. Obstet. Invest. 2000; 50: 162-5.
Monochorionic multiple pregnancy
Makatsariya N.A.
First Moscow State Medical Sechenov University of the Ministry of Health Russian Federation
Abstract: the article describes the concept of monochorionic multiple pregnancies, the relevance and epidemiology of the topic, as well as complications in pregnancy and delivery in monochorionic twins.
Key words: monochorionic twins, multiple pregnancy, complications of monochorionic multiple pregnancy. |
|